O impacto econômico nos sistemas de saúde em todo o mundo é uma grande preocupação relacionada à pandemia de COVID-19, e há uma necessidade emergente de recursos adicionais e investimentos financeiros. A capacidade hospitalar disponível, incluindo instalações hospitalares, equipamentos, suprimentos e profissionais de saúde, teve que ser aumentada significativamente. Avaliações econômicas são essenciais para determinar os recursos necessários para pacientes com a nova doença.
A avaliação econômica das internações por COVID-19 permite aferir os custos hospitalares associados ao tratamento desses pacientes, incluindo os principais componentes decorrentes das condições clínicas e demográficas. Sendo assim, o artigo “Unraveling COVID-19-related hospital costs: The impact of clinical and demographic conditions”, publicado no medRxiv, determinar os custos relacionados à hospitalização de COVID-19 e sua associação com as condições clínicas.
Para tanto, analisou os custos de pacientes internados entre 30 de março e 30 de junho de 2020, acompanhados até alta, óbito ou transferência externa. O estudo foi realizado no Instituto Central do Hospital das Clínicas, afiliado à Faculdade de Medicina da Universidade de São Paulo, Brasil, que é o maior complexo hospitalar da América Latina e foi designado para internar exclusivamente pacientes com COVID-19 no período.
O custo médio das 3.254 internações (51,7% com permanência em Unidade de Terapia Intensiva (UTI) foi de $12.637,42. O custo indireto foi o principal componente do total, seguido pelos custos fixos diários e medicamentos. Sexo, idade e hipertensão subjacente ($ 14.746,77), diabetes ($ 15.002,12), obesidade ($ 18.941,55), câncer ($ 10.315,06), insuficiência renal crônica ($ 15.377,84) e reumática ($ 17.764,61), hematológica ($ 15.908,25) e doenças neurológicas ($ 15.257,95) foram significativamente associadas a custos mais elevados.
Pacientes acima de 69 anos, com comorbidades, uso de ventilação mecânica, diálise ou cirurgia e desfechos desfavoráveis ??estiveram significativamente associados a custos mais elevados após o ajuste do modelo.
O conhecimento dos custos hospitalares associados ao novo Coronavírus e seu impacto em diferentes populações pode ajudar no desenvolvimento de uma abordagem abrangente para a melhor tomada de decisão e planejamento para gerenciamento de risco futuro. A determinação dos custos associados à doença é o primeiro passo para avaliar a relação custo-benefício dos tratamentos e programas de vacinação.
No fim de 2019, a Agência Nacional de Saúde Suplementar (ANS) anunciou que irá atingir um novo recorde nos valores repassados ao Sistema Único de Saúde (SUS) em função dos atendimentos a beneficiários de planos médico-hospitalares na rede pública.
Segundo a ANS, o montante cobrado das operadoras já ultrapassou R$ 1 bilhão este ano. Um avanço significativo em relação ao registrado em 2018, de acordo com a última edição do boletim “Utilização do Sistema Único de Saúde por Beneficiários de Planos de Saúde e Ressarcimento ao SUS”.
A cobrança, vale lembrar, é considerada constitucional desde fevereiro de 2018 por decisão do Supremo Tribunal Federal (STF). Algo pacificado, que não se deve contestar. Contudo, é possível levantar algumas análises sobre os números divulgados pela ANS.
Um fato a ser levado em consideração é que a decisão do STF ainda é recente. Ao longo dos anos, enquanto a questão não era avaliada pelo Supremo, uma série de ações ficaram pendentes e estão sendo feitas retroativamente com velocidade crescente. Além disso, em 2019, também passaram a ser emitidas cobranças de atendimentos ambulatoriais, algo que não acontecia em 2018.
Outro fator importantíssimo que precisa ser entendido é que nem tudo o que é cobrado é devido. Hoje, a ANS cobra por todo tipo de procedimento antes de verificar se o lançamento é realmente correto. Dados da própria agência reguladora apontam que 39% das cobranças referentes aos atendimentos realizados entre 2001 e 2017 foram feitas equivocadamente.
Há, por exemplo, cobranças por atendimentos realizados fora da área de cobertura do Plano ou de procedimentos que não estão previstos nem no Rol da ANS nem no contrato com a OPS. Atendimentos realizados enquanto o beneficiário ainda estava no período de carência (em que não tem direito a uma série de atendimentos) e mesmo casos de homônimos (não beneficiário com o mesmo nome de alguém que tem vínculo com plano de saúde) também são recorrentes.
No total, 1,6 milhão de atendimentos passaram desnecessariamente por processos de avaliação tanto nas OPS quando no setor público, gerando gastos de recursos (financeiros e humanos) que poderiam ter sido evitados caso houvesse um sistema de validação prévio para aferir se realmente havia condições que justificassem o pedido de ressarcimento.
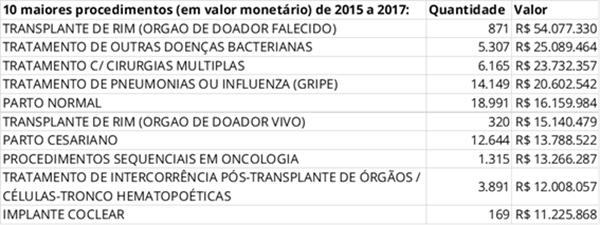
O transplante de rim foi o procedimento que rendeu a maior somatória de repasse à rede pública entre 2015 e 2017, como pode ser notado no quadro abaixo. Contudo, há instituições públicas de excelência atuando com esse tipo de operação. Como o beneficiário de plano de saúde não é dispensado de seu dever tributário para o sistema público nem abdica de seu direito de ser atendido por este sistema, em última análise, cabe a ele decidir como quer ser atendido.
Nos parece claro que, até pela cobrança ser algo recente, o sistema ainda carece de aperfeiçoamentos. Até para evitar uma série de cobranças indevidas/desnecessárias, que acabam por consumir recursos da saúde pública e privada que seriam melhor aproveitados no atendimento aos pacientes. A utilização de novas tecnologias, tema abordado no seminário “Transformação Digital na Saúde”, certamente poderá ajudar esses processos a se tornarem mais efetivos e acurados.
E, para não restar dúvidas de que os beneficiários estão sendo bem atendidos, sem ter necessidade de recorrer ao SUS, vale recordar a pesquisa IESS/Ibope que indica que 8 a cada 10 brasileiros estão satisfeitos com seus planos de saúde. 91% dos beneficiários tiveram atendidas a todas as solicitações de procedimento e outros 7% receberam orientações e explicações sobre as solicitações. Menos de 3% precisou recorrer a outros expedientes.
Com o intuito de detalhar todas as nossas considerações sobre o tema e fomentar um debate necessário para o aprimoramento do setor, estamos publicando hoje a análise especial “Reflexões sobre a política de Ressarcimento ao SUS”. Confira.
O Brasil encerrou 2010 com saldo positivo de 2,2 milhões de empregos formais e se manteve “no azul” até 2014. No entanto, nos 3 anos seguintes, de 2015 a 2017, a economia entrou em estagnação e, depois, em recessão. Resultando em desemprego para mais de 13 milhões de pessoas. Apenas em 2017, foram encerrados 11,9 mil postos de trabalhos formais. Os dados integram o Relatório de Conta Satélite de Saúde, divulgado este mês pelo Instituto Brasileiro de Geografia e Estatística (IBGE).
O documento destaca que no 1° trimestre de 2017 a taxa de desocupação atingiu o recorde histórico de 13,7%. Naquele ano, a economia como um todo registrou retração de 0,3% no total de postos de trabalho. Contudo, como mostra nosso relatório de emprego na cadeia produtiva da saúde, o total de vagas formais no setor cresceu 3,4%.
A publicação também aponta que o sistema de saúde figura como importante parte da economia brasileira, sendo que as despesas com essa área representaram 9,2% do Produto Interno Bruto (PIB) em 2017, com o setor privado respondendo por 55% desse total e o público por 45%. Os números mais atuais podem ser conferidos aqui.
Gastos totais em saúde do público e privado em 2017 (%)
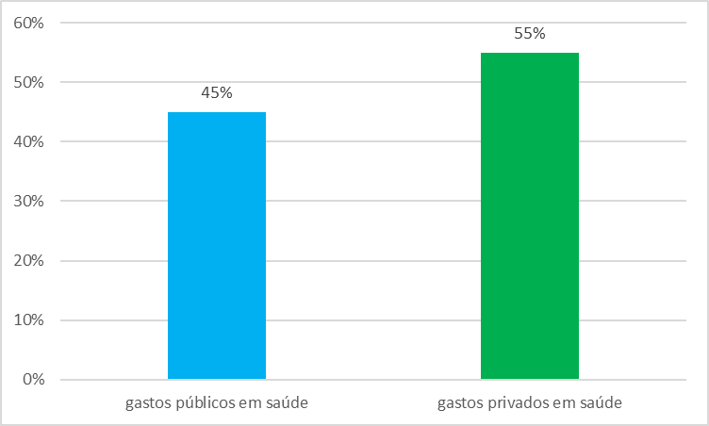
Fonte: IBGE Elaboração: IESS
Outro indicativo importante a ser considerado é o de valor adicionado bruto (medida de geração de renda em cada atividade econômica). Em 2010, as atividades de saúde responderam por R$ 202,3 bilhões, o que representa 6,1% no total da economia. Já em 2017, esse total avançou para R$ 429, 2 bilhões, o que equivale a 7,6% do total da economia naquele ano. A principal responsável por este aumento foi a atividade de saúde privada, que passou de 2,1% do valor adicionado bruto total da economia, em 2010, para 3% em 2017.
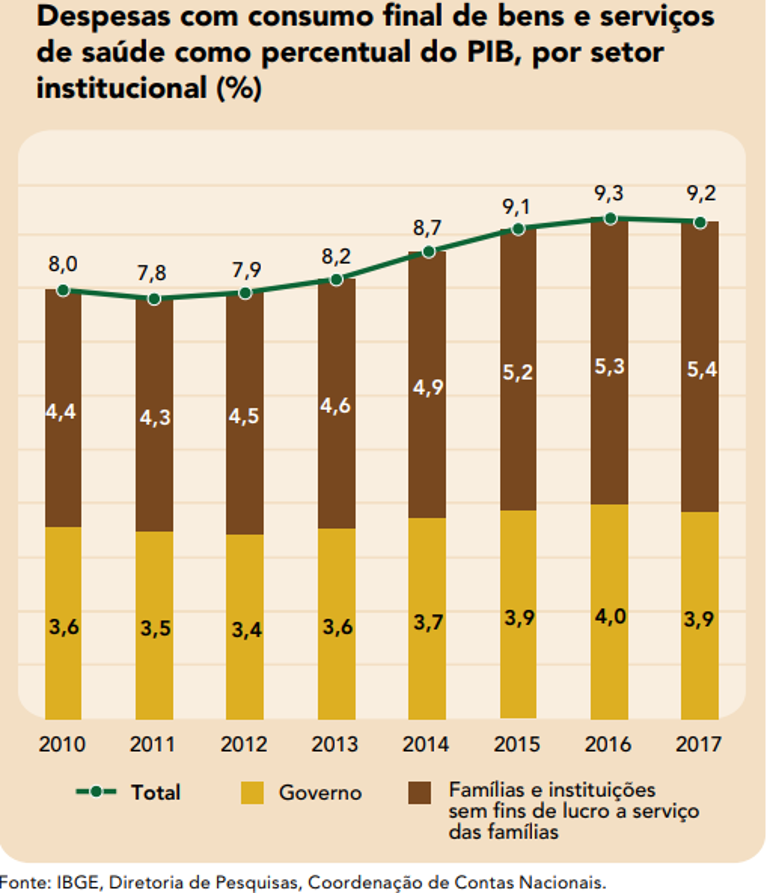
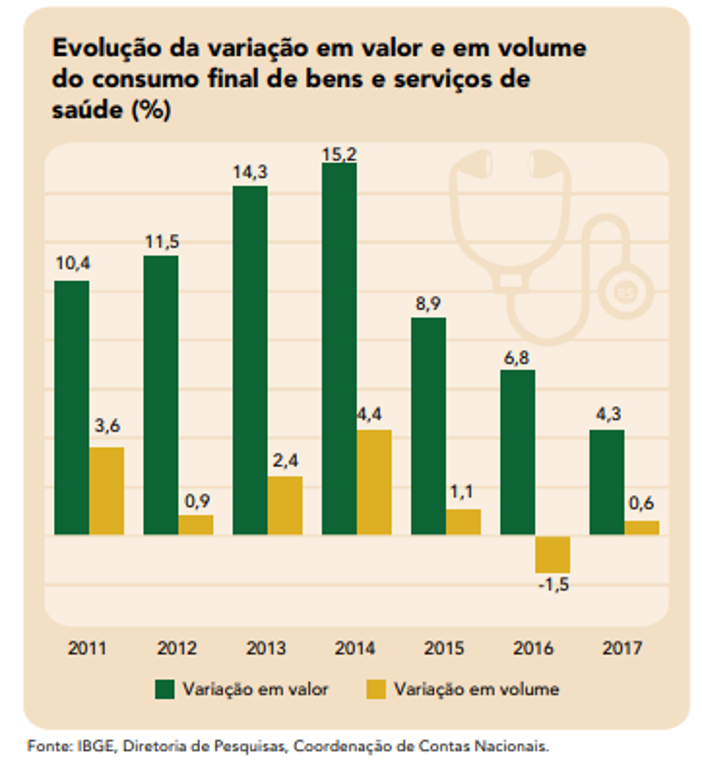
No período de 2010 a 2017, a participação das despesas de saúde no PIB aumentou de 8,0% para 9,2%. Ou seja, cresceram mesmo em um período de recessão da economia, como pode ser notado no gráfico abaixo.
Entre 2014 e 2016, a variação em volume do consumo final de bens e serviços de saúde das famílias superou a de bens e serviços “não saúde”, indicando claramente que, na crise, as famílias reduziram o consumo de outros itens para manter seus cuidados com a saúde, especialmente os planos médico-hospitalares. Este comportamento também foi identificado na última edição da pesquisa IBOPE/IESS, que aponta o plano de saúde como o 3° item mais desejado pelos brasileiros, após educação e casa própria.
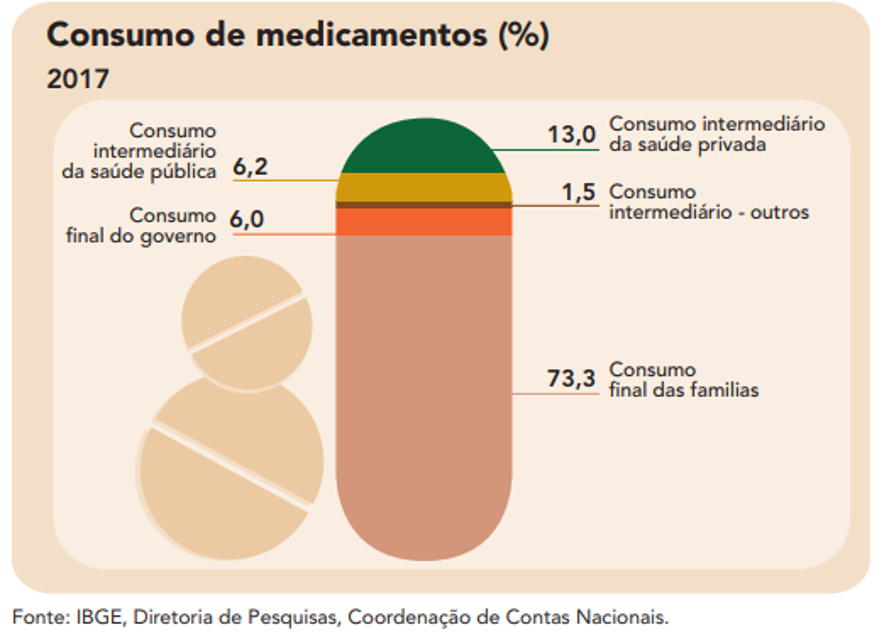
Em 2017, 66,8% do total das despesas das famílias com saúde se destinaram para pagar serviços privados, o que inclui integralmente os gastos com planos médico-hospitalares e odontológicos, inclusive aqueles pagos pelos empregadores. No mesmo ano, as famílias responderam por 73,3% do gasto total com medicamentos no País.
É importante perceber que no período analisado houve aumento tanto dos preços quanto do volume de utilização de bens e serviços de saúde, ainda que o levantamento indique uma desaceleração no ritmo em que os preços e a utilização desses serviços progrediu a partir de 2014, com o início da recessão econômica. O único ponto realmente “fora da curva” foi a utilização dos serviços de saúde em 2016, que recuou 1,5% em relação ao ano anterior. O movimento pode ser notado no gráfico abaixo e reforça nossa percepção de que os gastos com saúde são os que as pessoas mais se esforçam para não cortar em momentos de crise e o primeiro a ser retomado quando a situação econômica começa dar sinais de melhora.
De modo geral, o relatório de Conta Satélite de Saúde reforça algo que costumamos apontar, a grande importância do sistema de saúde na economia brasileira. Além disso, olhando os números da publicação ou os levantamentos mais recentes que temos divulgado, fica claro que o setor tem enfrentado o desafio de conviver com aumento dos custos ao longo dos anos (em função de incorporação de tecnologia, envelhecimento populacional, desperdícios relacionados ao modelo de remuneração etc.). O que causa grande impacto no governo, nas famílias e entidades. Apenas entre 2010 e 2017, a variação dos custos médico-hospitalares aferida pelo VCMH/IESS acelerou de 7,6% para 16,5%.
Para desacelerar este avanço dos custos e garantir que as despesas com saúde não se tornem um peso insuportável para as famílias e empresas, é cada vez mais necessário repensar políticas de saúde adequadas tanto para o sistema público quanto privado. Não o fazer, pode vir a comprometer a sustentabilidade financeira do setor e, consequentemente, afetar negativamente toda a economia do País.
Mais de 11 anos de informações sobre o comportamento dos custos médico-hospitalares no Brasil, total de beneficiários, receitas e contraprestações e muitos outros dados do setor de saúde suplementar. Você encontra tudo isso e muito mais para consulta de forma rápida e prática, em gráficos interativos e tabelas para download no IESSdata.
Quer alguns exemplos?
Se você acompanha as notícias sobre o VCMH/IESS, já sabe que os custos assistenciais com terapias são os que têm apresentado o maior crescimento proporcional. A alta foi de 31,3% em 2018. Mas como se comportaram os outros itens que compõem o indicador? O painel VCMH no IESSdata pode responder essa questão rapidamente.
Uma rápida batida de olhos no gráfico revela, por exemplo, que os custos com consultas estão ganhando cada vez mais relevância na composição das despesas assistenciais do setor, enquanto o aumento dos gastos com exames está desacelerando. Em 2017, os custos das consultas avançaram 8,8% enquanto com exames subiram 10,4%. Já no último ano, o comportamento foi o inverso, com os gastos com consultas subindo 12,3%. Mais, portanto, do que os 9,9% dos exames.
Quer saber mais sobre despesas assistenciais, gasto per capita mensal de planos de assistência médico-hospitalar, números de operadoras de planos de assistência médico-hospitalar ou mesmo dados econômicos como inflação e o total de empregos na saúde?
Consulte o IESSdata. Nosso canal específico para apoiar pesquisadores e gestores do setor.
De acordo com o relatório 2019 MedicalTrends Around the World, da Mercer Marsh, os custos médico-hospitalares avançaram 16,9% no Brasil ao longo do ano passado, 7,2 pontos porcentuais a mais do que a média global de 9,7%. Além disso, o relatório aponta que esses custos devem crescer outros 15,5% em 2019, novamente, um resultado bastante superior à média global estimada em 9,6%.
A publicação é uma das três mais importantes projeções de custos médico-hospitalares no mundo, sendo que as outras duas são o relatório Global Medical Trends, da Willis Tower Watson – já analisado em nosso blog –, e o Global Medical Trends Rates Report, da Aon Hewitt – também já comentado aqui.
Estes são, também, os documentos usados de base para o TD 69 – "Tendências da variação de custos médico-hospitalares: comparativo internacional". Mas o que a análise dos três novos relatórios pode nos revelar?
Primeiro, o Brasil deve permanecer como um dos 10 países com maior variação dos custos médico-hospitalares (VCMH) no mundo. Para ser mais preciso, o 8° de acordo com os documentos de Towers e Aon, o 7° segundo a Mercer. Considerando as três projeções, o avanço na VCMH nacional deve ficar entre 15,3% e 17%, com tendência de alta segundo a Towers e de recuo de acordo com as outras duas consultorias. Confira:
Variação dos custos médico-hospitalares no Brasil 2018-19
Olhando para a média global, entretanto, há uma pequena diferença nas tendências detectadas pelos relatórios. De acordo com a Willis Tower Watson, a VCMH deve subir no mundo assim como no Brasil; Já a Aon Hewitt acredita que haverá arrefecimento da VCMH nos dois casos; enquanto o Mercer Marsh prevê que o indicador terá um comportamento praticamente idêntico ao do ano passado, com variação de apenas 0,1 ponto porcentual.
Variação dos custos médico-hospitalares no mundo 2018-19
As principais causas de avanço dessas despesas são gastas com o tratamento de câncer e doenças dos sistemas circulatório, gastrointestinal e respiratório. Além disso, o todos os relatórios apontam que as doenças mentais devem se tornar, cada vez mais, uma questão constante para os sistemas de saúde ao redor do globo.
